

Проф. Д-р Еге Джан Шерефоглу, ДМ
Специалност: Уролог– Андролог
Работи в: в Клиника “Уроклиник Истанбул“ и “CENTERMED AKADEMİ Nişantaşı İstanbul”
За прегледи и консултации: Exclusive Health Services tel. 00359898320527/ 00905468723981/ 0090 546 868 65 89/ 0090546 868 65 89 sevda@ehs.bg и aysel@ehs.bg
Биопсия на тестиса при Азооспермия (Микро – ТЕСЕ)
Какво представлява биопсията и кога се прави?
Биопсията на тестиса се прави когато е необходимо да се набавят сперматозоиди за ИКСИ. Това често е последната мярка, до която се прибягва при изчерпване на другите възможности за екстракция на сперматозоиди. Съществуват два вида биопсия – със и без използване на оперативен микроскоп. При първата с обикновен оперативен достъп се отваря тестиса и с ножица се изрязва произволно парче от тъканта. Този метод днес почти не се използва във водещите репродуктивни центрове по света поради ниската му чувствителност, неудобство за пациента и възможни усложнения. Почти напълно е заместен от аспирационните методики. Втория вид биопсия се прави под микроскопски контрол и се цели търсенето на единични огнища на сперматогенеза в тестиса и се нарича Микро – ТЕСЕ. Той изисква много добре обучен персонал и специализирана техника. Това е метод на лечение, който е запазен за най-тежките случаи на необструктивната азооспермия.
Проф. Д-р Еге Джан Шерефоглу разказва за ефекта от тестикулярните биопсии при мъже с Азооспермия!
В напредващата медицина е установено, че микрохирургичната тестикулярна биопсия (Микро-ТЕСЕ) е с по-висока способност за откриване на сперматозоиди отколкото тестикулярната аспирация. В световен план Микро-ТЕСЕ процедурите имат доста противници, които сочат за единствен и основен недостатък високата цена на процедурата и нуждата от добре подготвен екип, който не всеки репродуктивен център може да си позволи. Чувствителноста на Микро – ТЕСЕ в сравнение с другите по-малко инвазивни методики е по- висока, но и по- ефикасна!
Означава ли това, че скоро Микро-ТЕСЕ няма да бъде златен стандарт в лечението на необструктивна азооспермия?
Това е много трудно да се каже. Досега нито един метод не се е оказал по-добър от Микро-ТЕСЕ. Тук по-скоро въпроса е дали е възможно тази сравнително инвазивна процедура да съпернични с една амбулаторна процедура, каквато е тестикулярната аспирация.
Използва ли се Микро-ТЕСЕ като диагностична процедура?
Съвременните тенденции в лечението не позволяват лукса да използваме този безценен метод само за диагностика. Винаги до нас има подготвен биолог-ембриолог, който е готов да подготви сперматозоидите, които открием за ИКСИ или криопрезервация (за замразяване). Винаги се изпраща и материал за хистологично изследване.
Каква е успеваемоста при Микро-ТЕСЕ
Много е важно да говорим за Микро-ТЕСЕ като метод на лечение на необструктивната Азооспермия. До скоро, преди появата на този метод мъжете с тази диагноза нямаха възможност да имат деца и се налагаше използването на донорска сперма. Днес при 55 – 60% от тези мъже е възможно откриването на малки острови в тъканта със запазена сперматогенеза, от където да вземем витални сперматозоиди. Това позволява на пациентите да отглеждат генетично свои деца.
Нужно ли е да се прави Микро – ТЕСЕ при пациенти, при които азооспермията се дължи на запушване (обструктивна азооспермия)?
Обструктивната азооспермия се дължи на запушване по хода на надсеменника или семепроводите. Тестисите са с нормални размери и сперматогенезата е запазена напълно. По тази логика в случая не е нужно да търсим единични острови с помощта на микроскоп. Някои колеги все пак правят отворена биопсия на тестиса с цел да вземат материал, но това реално не се налага и причинява излишен стрес за пациента. Ние използваме специална аспирационна игла с чиято помощ извличаме сперматозоиди в 96 – 98% от случаите. Манипулацията преминава без обща упойка и трае само няколко минути.
Това означава ли че обструктивната азооспермия може да се лекува безкръвно?
Използването на аспирационните техники за извличане на сперматозоиди представлява една наистина минимално ивазивна техника с много добри резултати и почти никакви усложнения, стига разбира се иглата да е в правилните ръце.
Азооспермия
Азооспермиятапредставлявалипса на сперматозоиди в спермата. Това е сред основните причини за безплодие при мъжа. Около 15% от двойките срещат проблем в опитите за зачеване на собствено дете. В до 50 % от случаите причината за това се крие в мъжа. Доскоро много от мъжете с Азооспермия не можеха да бъдат лекувани и единствен шанс беше използването на донорска сперма. Сървеменната медицина с техниките на микрохирургията и асистираната репродукция, позволява на много от тези мъже да имат собствено поколение.
От какаво се причинява?
Азооспермията се дели на два вида – обструктивна и необструктивна.
Когато е налице запушване по хода на семепроводите и пътя на сперматозоидите се говори за обструктивна азооспермия. При нея тестисите произвеждат нормални сперматозоиди, но поради запушване по пътя им към простататата те не могат да достигнат до спермата. Това може да се дължи на различни причини:
– Заболявания на ваз деференс (семепровода) – това е основният канал, по който се пренасят сперматозоидите от тестиса до простатата. Ако се запушат и двата се стига до азооспермия. Това може да се дължи на различни причини:
- Възпаление – най-често хламиидии, гонорея туберкулоза и др;
- При хирургичното им прекъсване при вазектомия или случайно при операции по повод на ингвинална херния, най-често в детството;
- Съществува и изключително рядко вродено заболяване наречено вродена агенезия на ваз деференс. При него още от раждането се установява пълна липса на семепроводи двустранно.
– Заболявания на семенните мехурчета и простатата – най-често това са различни възпалителни заболявания – простатити, везикулити и др. Понякога се срещат вродени или придобити кисти на простатата, които запушват семенните мехурчета и не позоволяват на сперматозоидите да достигнат до спермата.
Необструктивната азооспермия се дължи на нарушения в образуването и зреенето на сперматозоидите в тестисите (сперматогенезата). Причини за това могат да бъдат:
– Варикоцеле – разширените вени около тестиса водят до различни нарушения в оплодителната способност и нарушения в спермограмата. Варикоцелето, обаче рядко води до пълна липса на сперматозоиди в яекулата.
– Торзио на тестиса – представлява завъртане около кордона на тестиса, което причинява блокиране на кръвотока към тестиса. Aко не се предприемат незабавни действия може да се достигне до атрофия, некроза и загуба на тестиса.
– Възпаление – възпалението на тестиса (орхит), на епидидима (епидидимит) или на двете – орхиепидидимит, могат да доведат до трайно безплодие. Често причинители са различни видове бактерии (гонорея, туберкулоза, хламидии и др.), но и някои вируси както е при заушката.
– Генетични заболявания – тук се включват различни редки заболявания, като синдром на Търнър, Синдром на Клайнфетер, на Калман, микроделеции в Y хромозомата и др. На тези заболявания няма да се спираме подробно, само ще споменем, че безплодието е част от множество нарушения и в други органи и системи.
– Прием на анаболни препарати от културисти, спортисти и др. – често се стига до атрофия и намаляване на обема на тестисите по механизма на нарушения в хипоталамо – хипофизната ос и липса на производство на тестостерон в самият тестис.
– Тумори на тестисите и други онкологични заболявания (саркоми, лимфоми и др.). При тези заболявания тестисите са засегнати директно или вторично (метастатично). При химиотерапия е възможно да настъпи също трайно безплодие с множество нарушения в качеството на семенната течност.
– Двустранен крипторхизъм – (или сред хората се знае като асансьорни тестиси) за крипторхизъм се говори когато единия или двата тестиса не се намират в скротума. Това се получава при нарушения в спускането (десцензуса) на тестиса преди раждането. Когато крипторхизма е едностранен най-често не се наблюдават отклонения в оплодителната способност или развитието на вторичните мъжки полови белези. Двустранният крипторхизъм при липса на лечение може да доведе развитие на късен или ненастъпващ пубертет и безплодие изразяващо се в азооспермия.
– Неизвестни причини
Какви са болестните промени?
Болестните промени се базират на вида Азооспермия. Ако е от обструктивен тип, чисто физичекси сперматозоидите не достигат до семенната течност. При необструктивната различни заболявания и състояния нарушват производството на сперматозоиди.
Какви са симптомите?
Основното оплакване, което кара хората да търсят лекарска помощ е безплодието.
Обструктивнта Азооспермия рядко се свързва с оплаквания от какъвто и да било характер. При необструктивната в зависимост от причината може да излязат на преден план оплакванията от основните заболявания. Така например при генетичните болести често се срещат множество отклонения и в други органи и системи, на които е трудно да се спрем в детайли в обема на нашата статия.
Как се поставя диагноза?
Диагнозата се поставя с извършване на спермограма. При липса на сперматозоиди в спермата се провежда специално центрофугиране при високи скорости. То има за цел да „утаи” единични сперматозоиди. Когато се установят такива се говори за криптозооспермия.
При установяване на Азооспермия се налагат допълнителни изследвания като фруктоза в семенната течност, рН и др. Това има за цел да помогне да се установи височината и евентуалната локация на „стопа”.
Урологът провежда също линеарна ехография на тестисите за да измери обема им и да установи отклонения в структурата. Често се налагат и изследвания на различни хормони които дават насоки за терапевтичния алгоритъм и евентуални съпътсващи заболявания.
С какво може да се обърка?
Мъжкото безплодие и Азооспермията не са заболяване само по себе си и наличието им изисква активно търсене на причината за това. Заболяванията, които може да го причинят са много и вече се спряхме на повечето от тях.
Как се лекува?
Лечението се извършва от уролог тясно специализиран в областа на андрологията и мъкото безплодие какъвто е Проф. Д-р Еге Джан Шерефоглу.


Съществуват различни методи за екстракция на сперматозоидите:
Перкутанна иглена аспирация на сперматозоиди от епидидимиса (PESA) – чрез малка игла се аспирират сперматозоиди през кожата от епидидима (надсеменника). В последствие с тях се прави ИКСИ.
Перкутанна аспирация на сперматозоиди от тестиса (TESA) – по същият начин като при PESA, но сперматозоидите се аспирират от тестиса.
Тестикуларна екстракция на сперматозоиди – TESE – извършва се под локална анестезия и се взимат едно или няколко парченца от тестиса.
В случаите на необструктивна азооспермия причината се крие в самите тестиси. В такива случаи единствения шанс за откриване на сперматозоиди е чрез специална техника наречена микро-ТЕСЕ. Това представлява биопсия на тестиса, която се прави под микроскоп.
Техниката е много специфична защото е много важен опита на хирурга. Той трябва да открие подходящите каналчета, които имат потенциала да съдържат единични сперматозоиди или предшестващите ги клетки – сперматидите. В екипа участва и специално обучен специалист биолог, който седи до операционната маса и обработва материала, който му предава уролога. Той изследва тъканите под специален микроскоп и търси за наличие на единични сперматозоиди
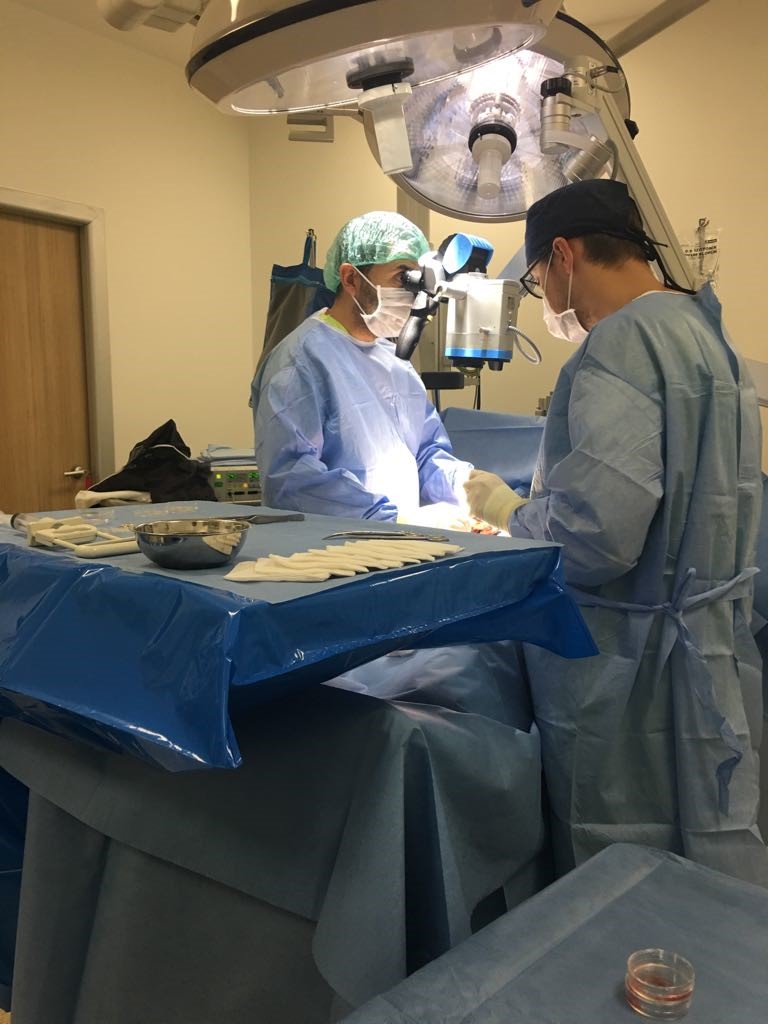
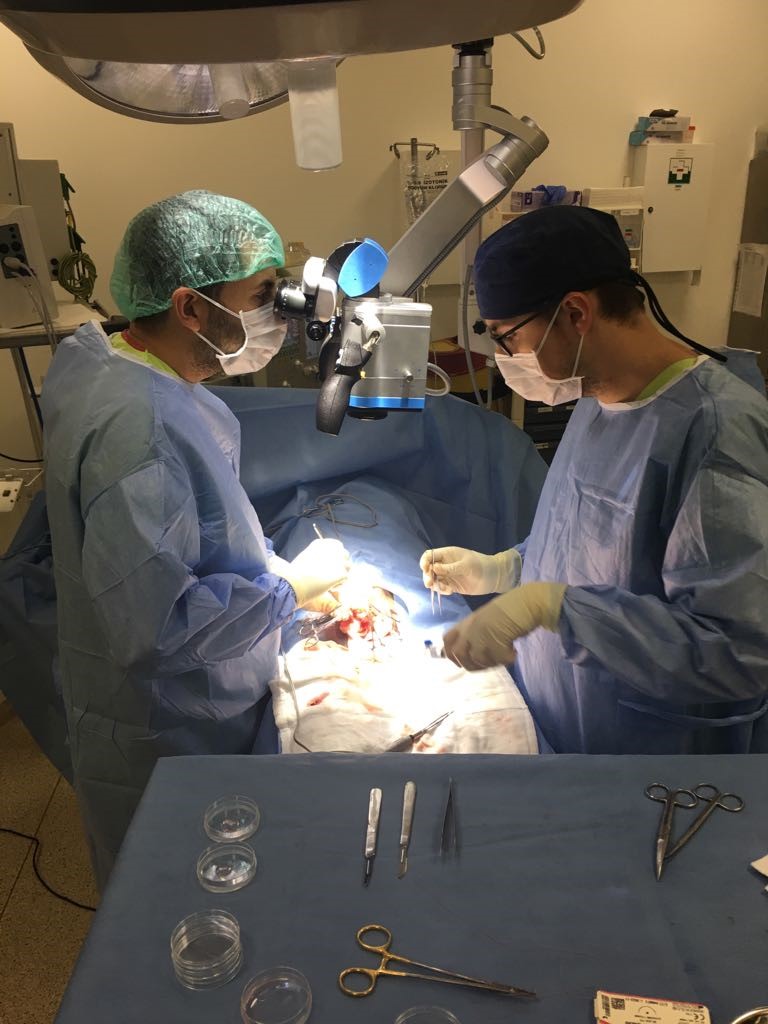
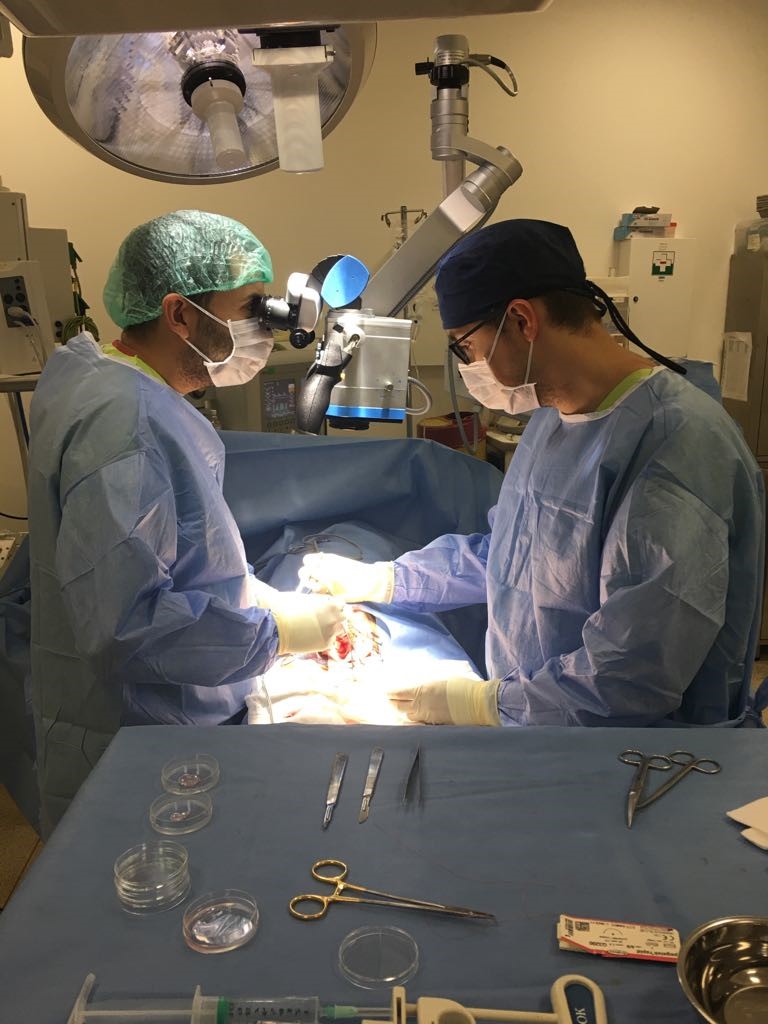
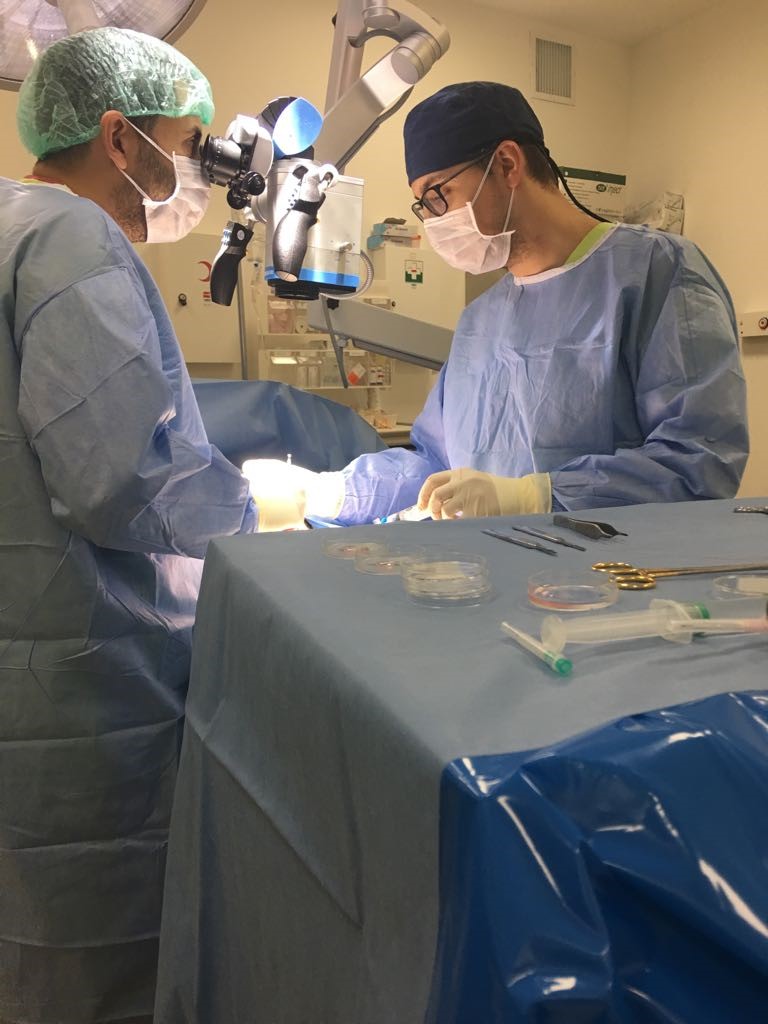
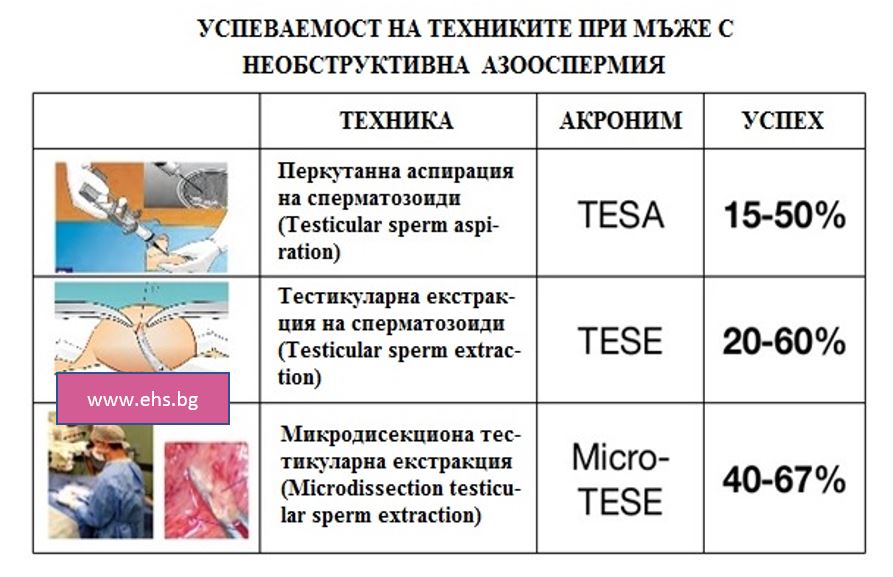
За успех се счита получаването дори само на един сперматозоид с който да се направи ИКСИ. За съжаление дори във водещите европейски и световни центрове успеваемоста на тази процедура рядко надхвърля 50%. За много мъже това е последен шанс преди използването на донорска сперма. Резултатите от едно от най-големите проучвания за успеваемоста при микро – ТЕСЕ сме илюстрирали тук:
Как да се предпазим?
Мъжкото безплодие не е заболяване само по себе си. Спермата отразява състоянието на организма и се влияе от факторите на средата и начина на живот. Избягването на употребата на алкохола и тютюнопушенето в съчетание с здравословен начин на живот е възможно да подобри сперматогенезата и да повиши шансовете за успех.
При мъже при които се очаква тежка операция на тестисите или се очаква химиотерапия е възможно да се замрази семенна течност, която да се използва в подходящият момент.
Има редки случаи, когато при травма, катастрофа или тежка операция се отсранят и двата тестиса в условията на спешност. Това води до азооспермия, но е много важно да се значе, че жизнеспособни сперматозоиди могат да се открият в семенните мехурчета до 6-8 седмици след отстраняването на тестисите. Това дава възможност за замязяването им използването им след месеци и години.
Какви са препоръките, след поставяне на дигнозата?
Съвременната медицина е състояние да помогне дори при мъже с много тежки форми на инфертилитет, за които дори до скоро се смяташе, че не могат да имат собствено поколение. Сървеменната медицина с техниките на микрохирургията и асистираната репродукция, позволява на много от тях да имат собствено поколение. Често е необходимо извършването на няколко спермограми, за да се получи по-точна представа за размера на проблема. Често при подготовка за тестикуларна биопсия като ТЕСЕ и Mикро-ТЕСЕ урологът изписва различни медикаменти с които да се стимулира максимално сперматогенезата в тестисите. Това може да увеличи значително шанса за успех.
Мъжко безплодие и отклонения в спермограмата (Астенозооспермия, Олигозооспермия, Тератозооспермия, Олигоастенотератозооспермия, Азооспермия)
Около 15% от двойките срещат проблем в опитите за зачеване на собствено дете. За безплодие се говори когато двойките упражняват редовен сексуален контакт в течение на поне една година без това да доведе до зачеване. В до 50 % от случаите причината за това се крие в мъжа. Безплодието или мъжкия инфертилитет не е заболяване само по себе си, а състояние. Причините за него са много и в тази статия ще се опитаме да направим обзор на този все по-набиращ сила проблем за съвременното общество.
Анатомия на мъжката полова система
Достигането на един единствен сперматозоид до яйцеклетката и оплождането й е един от най-уникалните процеси в природата. Това е кулминация на много сложна каскада от процеси, които се осъщестяват в много и отдалечени един от друг органи.
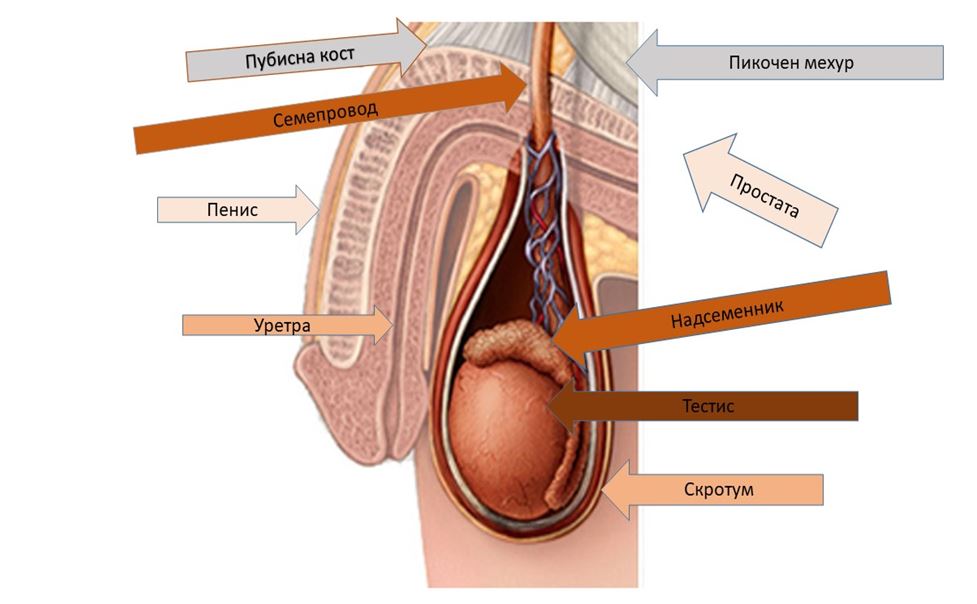
Сперматозоидите се произвеждат в нагънатите каналчета на тестиса. Оттам те достигат до надсеменника (епидидимиса), където се сахраняват до еякулацията. В надсеменника, обаче се осъществява и финалното зреене на сперматозоидите без което те не могат да се движат и да извържат оплождането. При еякулация сперматозоидите преминават през семепреводите (ваз деференс) откъдето достигат до семенните мехурчета, където се смесват със секретираната от тях течност. Течността от семенните мехурчета се смесва с простатния секрет. Обазуваната семенна течност се нарича сперма и се изхвърля през уретрата чрез процес наречен еякулация. Семенната течност освен сперматозоиди съдържа още течност от надсеменника, от семенните мехурчета, от простатата и от уретралните жлези. Освен да поддържа живота на сперматозоидите, чрез специални съставки, тя неутрализира киселинната среда във влагалището.
Образуването на сперматозоидите (сперматогенезата) е процес, който се регулира от главния мозък чрез поредица от хормони и сложни регулаторни механизми. Хипоталамуса, хипофизата и тестисите представляват своеобразна взаимно свързана система, в която всяко следващо стъпало контролира предишното. Така например хипоталамуса е под директен контрол на главния мозък. Той синтезира субстанции, които се наричат гонадотропин релийзинг хормони (ГнРХ). Те контролират функцията на хипофизата и по-точно продуцираните от нея хормони – фоликулостимулиращ (ФСХ) и Лутеинизиращ хормон (ЛХ). ФСХ и ЛХ от своя страна оказват директно влияние върху тестисите като отговарят съответно за образуването на спермата ( сперматогенезата) и на тестостерона.
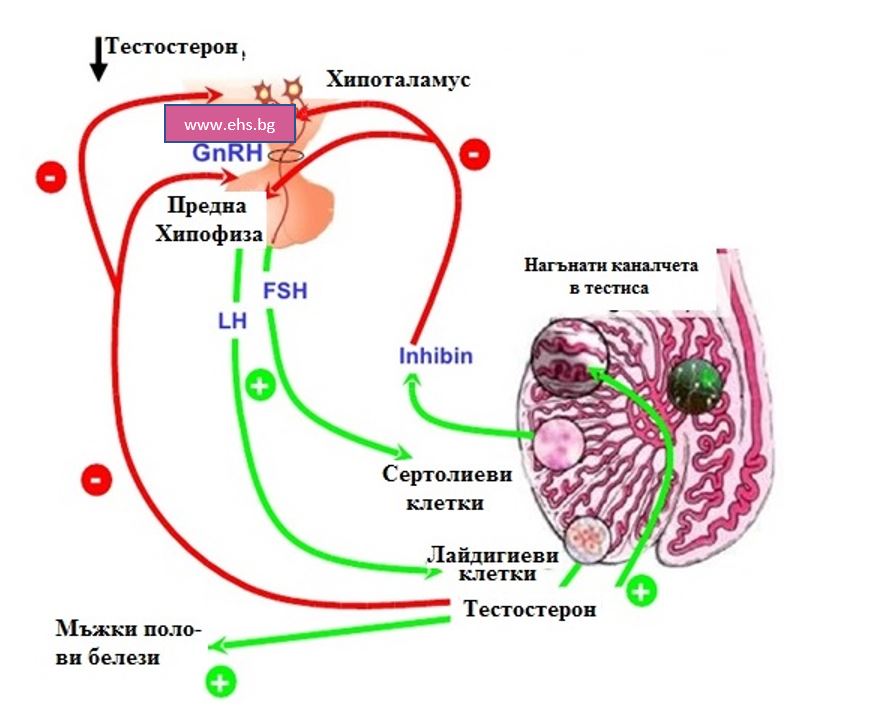
Всяко от тези цубстанции влияе сътветно като повишава една или намалява количеството на друга. Така например, ГнРХ повишава ЛХ, който от своя страна повишава прозиводството на тестостерон. Повишеният тестостерон от своя страна блокира прозиводството на ГнРХ, по обратен механизъм, с което контролира собствената си концентрация. Нарушения във всеки един от елементите на тази каскада води до проблеми в синтезата на тестостерон и образуването на сперматозоиди и води до безплодие.
От какаво се причинява?
Безплодието при мъжа се дължи на няколко основни групи причини:
– Заболявания на хипоталамо – хипофизарната ос (ендокринни заболявания) – 1-2% от случаите;
– Заболявания свързани с тестиса и образуването на сперматозоиди – 30-40%;
– Заболявания свързани с транспорта на спермата и яекулацията – 10-20%;
– Идиопатично безплодие (неизвестни причини) – 40-50% от случаите.
Ендокринни заболявания
Заболяванията на хипоталамуса и хипофизата нарушават нормалната синтеза на сперматозоидите и мъжките полови хормони. Хипоталамуса, хипофизата и тестисите представляват своеобразна взаимно свързана система, в която всяко следващо стъпало контролира предишното, както пояснихме по-горе. Нарушения във всеки един от елементите на тази каскада води до проблеми в синтезата на тестостерон и образуването на сперматозоиди и води до безплодие. Така например увредата на хипоталамуса ще доведе до ниски ЛХ и ФСХ, нисък тестостерон и липса на сперматогенеза. Заболявания на хипофизата може да доведат също до ниски стойности на ЛХ и ФСХ със същите резултати. Това състояние се нарича хипогонадотропен хипогонадизъм. Заместителна терапия може да възвърне в различна степен оплодителната способност и да увеличи количеството на сперматозоидите. Други ендокринни заболявания които могат да доведат до мъжко безплодие са:
– Повишен пролактин (хиперпролактинемия). При жените пролактина отговаря за производството на кърмата, но при мъжете завишените му стойности са причина за нисък тестостерон, ниско либидо и безплодие.
– Хипотиреоидизъм – намалена функция на щитовидната жлеза;
– Вродена хиперплазия на надбъбреците – повишеното производство на мъжки полови хормони потиска функцията на хипофизата, откъдето се нарушава сперматогенезата и се стига до безплодие;
Заболявания свързани със тестисите и производството на сперматозоиди (сперматогенезата)
Тук се включват различни групи заболявания:
– Варикоцеле – разширените вени около тестиса водят до различни нарушения в оплодителната способност и нарушения в спермограмата. Този проблем сме разгледали в специална статия за варикоцелето.
– Торзио на тестиса – представлява завъртане около кордона на тестиса, което причинява блокиране на кръвотока към тестиса. Aко не се предприемат незабавни действия може да се достигне до атрофия, некроза и загуба на тестиса.
– Възпаление – възпалението на тестиса (орхит), на епидидима (епидидимит) или на двете – орхиепидидимит, могат да доведат до трайно безплодие. Често причинители са различни видове бактерии (гонорея, туберкулоза, хламидии и др.), но и някои вируси както е при заушката.
– Генетични заболявания – тук се включват различни редки заболявания, като синдром на Търнър, Синдром на Клайнфетер, на Калман, микроделеции в Y хромозомата и др. На тези заболявания няма да се спираме подробно, само ще споменем, че безплодието е част от множество нарушения и в други органи и системи.
– Прием на анаболни препарати от културисти, спортисти и др. – често се стига до атрофия и намаляване на обема на тестисите по механизма на нарушения в хипоталамо – хипофизната ос (вж. по-горе).
– Тумори на тестисите и други онкологични заболявания (саркоми, лимфоми и др.). При тези заболявания тестисите са засегнати директно или вторично (метастатично). При химиотерапия е възможно да настъпи също трайно безплодие с множество нарушения в качеството на семенната течност.
– Двустранен крипторхизъм – за крипторхизъм се говори когато единия или двата тестиса не се намират в скротума. Това се получава при нарушения в спускането (десцензуса) на тестиса преди раждането. Когато крипторхизма е едностранен най-често не се наблюдават отклонения в оплодителната способност или развитието на вторичните мъжки полови белези. Двустранният крипторхизъм при липса на лечение може да доведе развитие на късен или ненастъпващ пубертет и безплодие изразяващо се в азооспермия.
Нарушения в преноса на спермата и еякулацията:
– Заболявания на ваз деференс (семепровода) – това е основният канал, по който се пренасят сперматозоидите от тестиса до простатата. Ако се запушат и двата се стига до липса на сперматозоиди в спермата (азооспермия). Това може да се дължи на различни причини:
- Възпаление – най-често хламиидии, гонорея туберкулоза и др;
- При хирургичното им прекъсване при вазектомия или при случайното при операции по повод на ингвинална херния, най-често в детството;
- Съществува и изключително рядко вродено заболяване наречено вродена агенезия на ваз деференс. При него още от раждането се установява пълна липса на семепроводи двустранно.
– Заболявания на семенните мехурчета и простатата – най-често това са различни възпалителни заболявания – простатити, везикулити и др.
– Проблеми с еякулацията („изпразването”) – при операции вурху простатата и пикочния мехур се нарушава сложният механизъм на изпразването и емисията на спермата. Това състояние се нарича ретроградна яекулация. При него при оргазъм спермата вместо да излезе през уретрата навън, се насочва към пикочния мехур и не се наблюдава еякулация. Друг проблем е рядкото състояние наречено „еякулаторна недостатъчност”. При него по време на сексуален контакт не се наблюдава нормална еякулация, но такава може да има при мастурбация. Причината за състоянието не е ясна, но се отдава на психоемоцианални състояния.
– Еректилна дисфункция – разгледали сме този проблем в отделна статия.
Идиопатично безплодие
За съжаление причината за безплодието не може да се установи в до 50 % от случаите. Често се обвиняват много неща като факторите на околната среда и ежедневието:
– Тютюнопушене;
– Консумация на алкохол и наркотици;
– Носене на неподходящо бельо;
– Небалансирано хранене с ниски нива на цинк и витамин С.
– Експозиция със отровни химикали, пестициди, олово, бензен, радиация и др.
Какви са болестните промени?
При проблеми в хипоталомо – хипофизната ос се стига до спиране на образуването на нови сперматозоиди в тестисите поради липсата на сигнали за контрол. При генетичните заболявания най-често проблема е в цялостната увредена функция на тестисите, в съчетание с нарушения и в други органи и системи. Когато има възпаление е възможно да се стигне до пълна атрофия на тестикуларната тъкан или до запушване на семепроводите. Проблемите с еякулацията и ерекцията не позволяват на сперматозоидите да се депозират на правилното място в маточната шийка на жената. Варикоцелето покачва температурата на тестисите над оптималната за сперматогенеза и покачва нивата на свободните радикали. Много проучвания сочат, че нивата на свободните радикали в организма, освен че покачват риска от неопластични заболявания, имат директен негативен ефект върху сперматозоидите.
Какви са симптомите?
Водещ проблем най-често е невъзможноста за зачеване в продължение на една или повече години при редовни сексуални контакти без използване на предпазни средства. Най-често това протича безсимптомно и безплодието е единствената причина, която кара човек да потърси медицинска помощ.
Поради многообразието на заболяванията свързани с мъжко безплодие клиничната картина може да бъде много разнообразна и настоящата статия не си е поставила за цел да влезе в детайли за всяко заболяване.
Как се поставя диагноза?
Спермограмата е обикновенно първото изследване което се предприема. То изследва качеството на семенната течност като се води от строги критерии, установени от Световната Здравна Организация.
Самата Спермограма представлява качествено изследване на спермата. То дава информация за броя, морфологията и виталитета на сперматозоидите. Използва се за оценка на оплодителната способност и за преценка на ефекта от вазектомия.
Предпочитаният метод за вземане на семенна течност е чрез мастурбация. Това може да стане или в домашни условия или в специални стаи в клиничния център, където се изследват пробите. Препоръчва се полово въздържание 2-5 дни. По – дългият период се очаква да влоши качеството на спермата като увеличи броя на неподвижните сперматозоиди. Спермата трябва да се предостави в лабораторията максимум 30 – 60 минути след еякулацията.
Семенният анализ, както е известна още спермограмата, се води от строги критерии, установени от Световната Здравна Организация. Ето установените показатели и референтните им стойности (източници – СЗО и Европейска Асоциация по Урология):
1. Обем на еякулата – 1.5 мл (1.4 – 1.7)
2. рН-7,2-7,8
3. Вискозитет – втечняване до 30 мин.
4. Брой на сперматозоидите в 1мл – над 15 000 000
5. Общ брой сперматозоидите – над 39 000 000
6. Подвижност (мотилитет) за 60 минути :
– Прогресивно подвижни – над 32%; Подвижни – над 58%
7. Морфология – над 4% с нормална морфология
8. Левкоцити – 2-5
Когато семенната течност отговаря на нормите се говори за нормозооспермия. Отклоненията от нея са следните:
Аспермия – липса на семенна течност;
Олигоспермия – малък обем на спермата;
Азооспермия – липса на сперматозоиди в спермата.
Криптозооспермия – липса на сперматозоиди в яекулата, като такива се откриват само след центруфогиране и то в незначителни количества;
Олигозооспермия – намалено количество сперматозоиди в спермата;
Астенозооспермия – намалена подвижност на сперматозоидите;
Тератозооспермия – намалено количество на морфологично нормални сперматозоиди под 4 %.
Олигоастенотератозооспермия – синдром изразяващ се в намалено количество сперматозоиди, които са с намалена подвижност и с нарушена морфология.
Към семенния анализ се изследва още:
Фруктоза – липсата й говори за проблем в семенните мехурчета;
рН (киселинност) – при нискко рН вероятно се касае за проблем в семенните мехурчета. Високо рН може да се причинява от инфекция
Левкоцити – наличието им говори за инфекция;
Временно влошаване в някои от показателите може да се дължат и на някои от следните причини:
– Дълго полово въздържание (над 5 дни);
– Вирусно или друго инфекциозно заболяване;
– Злоупотреба с алкохол, медикаменти, наркотици и др.;
– Лошо съхранение и пренос на пробата;
– Тежък психоемоционален или физически стрес.
В комплека от изследвания се включват още хормонални тестове – главно ФСХ, ЛХ, тестостерон, щитовидни хормони и др.
Ехографията е основен диагностичен метод, с който се изследват тестисите и простата за наличие на отклонения. Тук се включва абдоминалната ехография, която търси отклонения в обема на простатата и пикочния мехур, трансректалната ехография, която има за цел да открие анатомични аномалии в простатната жлеза и линеарната ехогафия, която дава много добра представа за състоянието на тестисите.
С какво може да се обърка?
Мъжкото безплодие не е заболяване само по себе си и наличието му изисква активно търсене на причината за това. Заболяванията, които може да го причинят са много и вече се спряхме на повечето от тях.
Как се лекува?


Проф. Д-р Еге Джан Шерефоглу, ДМ
Специалност: Уролог– Андролог
Работи в: Медипол -Университета по Медицина и в Клиника “Уроклиник Истанбул“ “CENTERMED AKADEMİ Nişantaşı İstanbul”
За прегледи и консултации: Exclusive Health Services tel. 00359898320527/ 00905468723981/ 0090546 868 65 89 sevda@ehs.bg и aysel@ehs.bg
Лечението се извършва от уролог тясно специализиран в областа на андрологията и мъжкото безплодие. То се базира на основната причина и заболяване.
Често за консултация по повод на мъжко безплодие идват пациенти с отклонения в спермограмата като астенозооспермия, тератозооспермия, астенотератозооспермия. Обикновенно се назначават допълнителни изследвания с които да се потърси дали за тези отклонения може да има подлежаща причина.
Така например при установяване на отклонения в хипоталамо – хипофизната ос и хипогонадизъм се предприема медикаментозна терапия, която цели да възстанови нормалната регулация на сперматогенезата в тестисите. Това е необходимо да се предприеме от опитен уролог – андролог с опит в лечението на мъжки хипогонадизъм. Често се налага комбиниран екип с ендокринолог. Необходимо е често проследяване на нивата на хормоните за оптимален резултат от лечението. Успехът зависи от степента на увреда и атрофия в самите тестиси преди започване на лечението.
При установяване на варикоцеле се предприема хирургично лечение изразяващо се в изрязване на разширените венозни съдове.
Когато причината се крие във възпаление се предприема антибиотично лечение на базата на изолираният причинител.
Контрола върху лечението се извършва чрез нови спермограми. Често причината за по-леките отклонения в спермограмата не се открива. Вaжно е да кажем, че качеството на спермата се влияе много и от общото състояние на организма. Приема на медикаменти, алкохол, тежко протекло заболяване или като цяло лошо качество на живот е много вероятно да се отрази и в спермограмата. Затова е редно да се изследват поне две спермограми през няколко седмици. Съществуват разработени множество комбинирани препарати на основата на антиоксиданти, които имат за цел да намалят оксидативния стрес върху сперматозоидите и да подобрят показателите на семенната течност.
Не бива да се подценява ролята на женската половина. Ако жената е с нормален фертилитет е съвсем възможно да се осъществи оплождане дори при ненапълно задоволителни резултати от спермограмата. Все пак за оплождането е необходим само един сперматозоид! Ако въпреки назначената терапия не се стигне до забременяване, арсенала на съвременната медицина разполага с техниките за асистирана репродукция. Като се започне с директна инсеминациия чрез депозиране на сперматозоиди в матката и се стигне до високоспециализираните ин витро процедури чрез ИКСИ.
Особености има при лечението на азооспермията или при пълна липса на сперматозоиди в спермата. Тя се дели на два вида – обструктивна и необструктивна. Когато е налице запушване по хода на семепроводите се говори за обструктивна азооспермия. При нея тестисите произвеждат нормални сперматозоиди, но поради запушване те не могат да достигнат до спермата. В някои случаи е възможно да се възстановят краищата им с което да се възстанови и оплодителната способност. Това е възможно особено при мъже след вазектомия, когато двата края са близо един до друг или при къси стеснения (стриктури) след прекаран орхиепидидимит например.
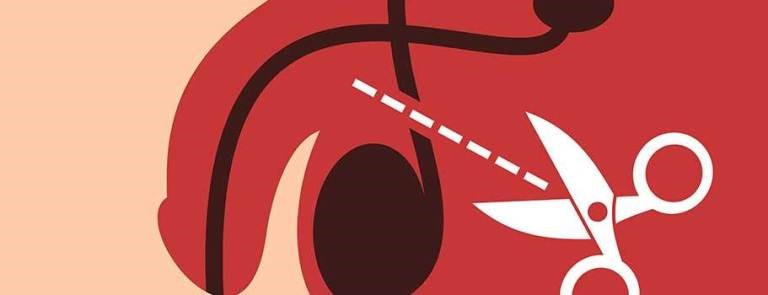
Понякога стопът може да е в простатата. В такива случаи след трансуретрална резекция на част от жлезата е възможно да се възстанови нормалният ход на сперматозоидите и двойката да зачене по естествен път.
При прекъсвания с голямо разстояние между краищата често е невъзможно възстановяване на семепроводите. Това често се случва например при операции по повод на ингвинална херния или при вродена липса на семепроводи. В такива случаи единствения начин на лечение са методите на асистираната репродукция известна като ин витро. По оперативен начин се взема сперматозоид директно от тестисите или епидидимиса. След това чрез специален микроманипулатор той се инжектира в яйцеклетката по метод известен като ИКСИ (ICSI).


Съществуват различни методи за екстракция на сперматозидите:
Перкутанна иглена аспирация на сперматозоиди от епидидимиса (PESA) – чрез малка игла се аспирират сперматозоиди през кожата от епидидима. В последствие с тях се прави ИКСИ.
Перкутанна аспирация на сперматозоиди от тестиса (TESA) – по същият начин като при PESA, но сперматозоидите се аспирират от тестиса.
Тестикуларна екстракция на сперматозоиди – TESE – извършва се под локална анестезия и се взимат едно или няколко парченца от тестиса.
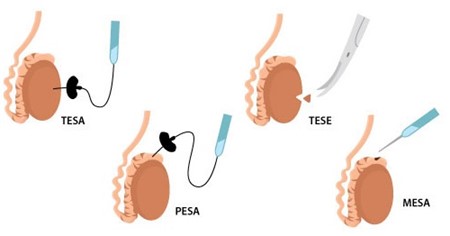
Микро ТЕСЕ – в случаите на необструктивна азооспермия причината се крие в самите тестиси. В такива случаи единствения шанс за откриване на сперматозоиди е чрез специална техника наречена микро-ТЕСЕ. Това представлява биопсия на тестиса, която се прави под микроскоп. Техниката е много специфична защото е много важен опита на хирурга. Той трябва да открие подходящите каналчета, които имат потенциала да съдържат единични сперматозоиди или предшестващите ги клетки – сперматидите. Част от екипа е и биолог, който седи до операционната маса и обработва материала, който му предава уролога по време на операцията. Той му дава информация дали тъканта съдържа сперматозоиди.
За успех се счита получаването дори само на един сперматозоид с който да се направи ИКСИ. За съжаление дори във водещите европейски центрове успеваемоста на тази процедура рядко надхвърля 50%. За много мъже това е последната крачка преди използването на донорска сперма.
Как да се предпазим?
Мъжкото безплодие не е заболяване само по себе си. Семенната течност отразява състоянието на организма и се влияе от факторите на средата. Избягването на употребата на алкохола и тютюнопушенето в съчетание с здравословен начин на живот е възможно да подобри параметрите на спермограмата и да повиши шансовете за зачеване на здраво поколение.
При мъже при които се очаква тежка операция на тестисите или се очаква химиотерапия е възможно да се замрази семенна течност, която да се използвав подходящият момент. Има редки случаи, когато при травма, катастрофа или тежка операция се отсранят и двата тестиса в условията на спешност. В такива случаи отново е възможно да се съхрани семенна течност, защото жизнеспособни сперматозоиди могат да се открият в семенните мехурчета до 6-8 седмици след отстраняването на тестисите.
Какви са препоръките, след поставяне на диагнозата?
При мъже с установени отклонения в оплодителната способност е необходимо да се направи оценка и на партньорката. В зависимост от нейния фертилен статус и възраст се взема решение дали след терапията на мъжа е възможно да се изчака или да се предприеме асистирана репродукция. Често е необходимо извършването на няколко спермограми, за да се получи по-точна представа за размера на проблема. Не на последно място трябва да отбележим факта, че съвременната медицина е в състояние да помогне дори при мъже с много тежки форми на инфертилитет, за които дори до скоро се смяташе, че не могат да имат собствено поколение!!!
А ние екипът на Exclusive Health Services сме тук, за да ви срещаме с тези специалисти които имат познанията в сферата на Ин витро лечението и мъжкият стерилитет! За повече информация и връзка с Проф. Д-р Еге Джан Шерефоглу може да се обръщате на телефони: 00359898320527/ 0090546 872 39 81 и на тел. 0090546 868 65 89 и на и мейл адреси: sevda@ehs.bg и aysel@ehs.bg









